For å kunne brukes som legemiddel, må et antibiotikum ha en kraftig virkning på bakterien og minst mulig skadevirkning på pasienten (lav giftighet, toksisitet). Noen typer antibiotika, for eksempel penicillin, har stor terapeutisk bredde (har få bivirkninger bortsett fra allergiske reaksjoner), mens andre, som kloramfenikol, har lav terapeutisk bredde (kan gi toksiske bivirkninger i terapeutiske konsentrasjoner).
Antibiotika kan hemme veksten av bakterier eller sopp (bakteriostatisk eller fungistatisk virkning), eller de kan drepe dem (baktericid eller fungicid virkning). Det finnes antibiotika som også hemmer protozoer.
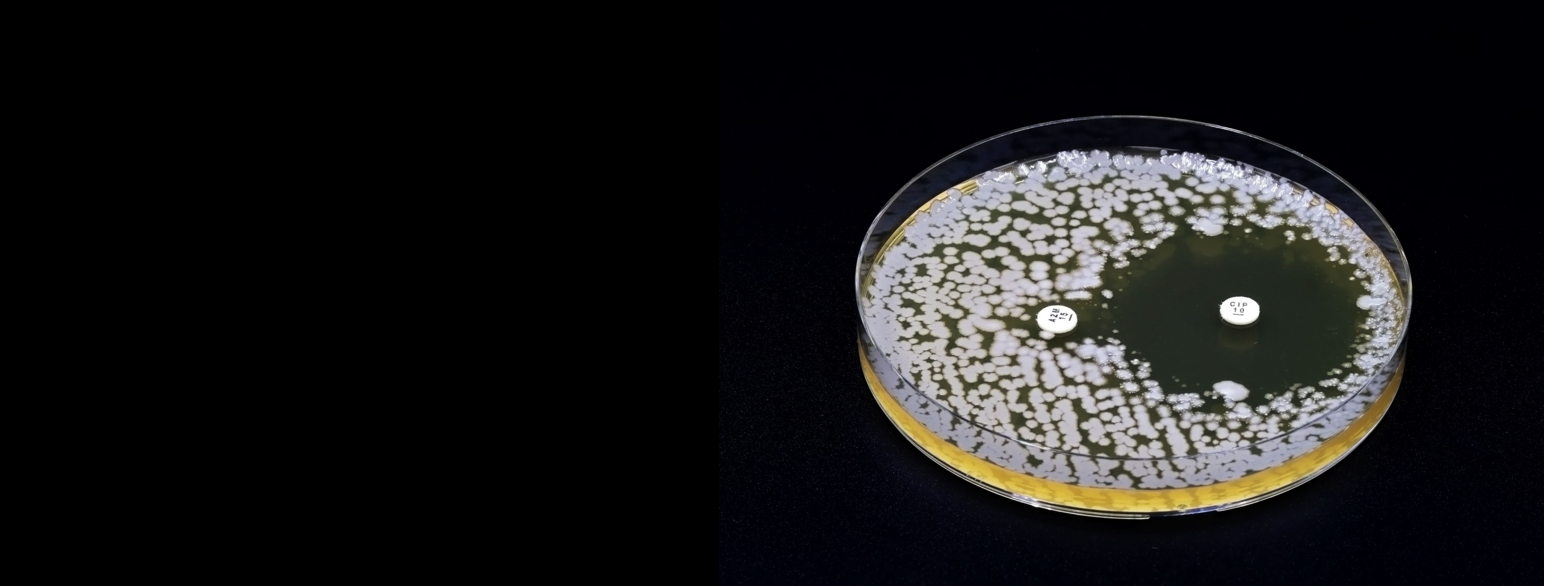
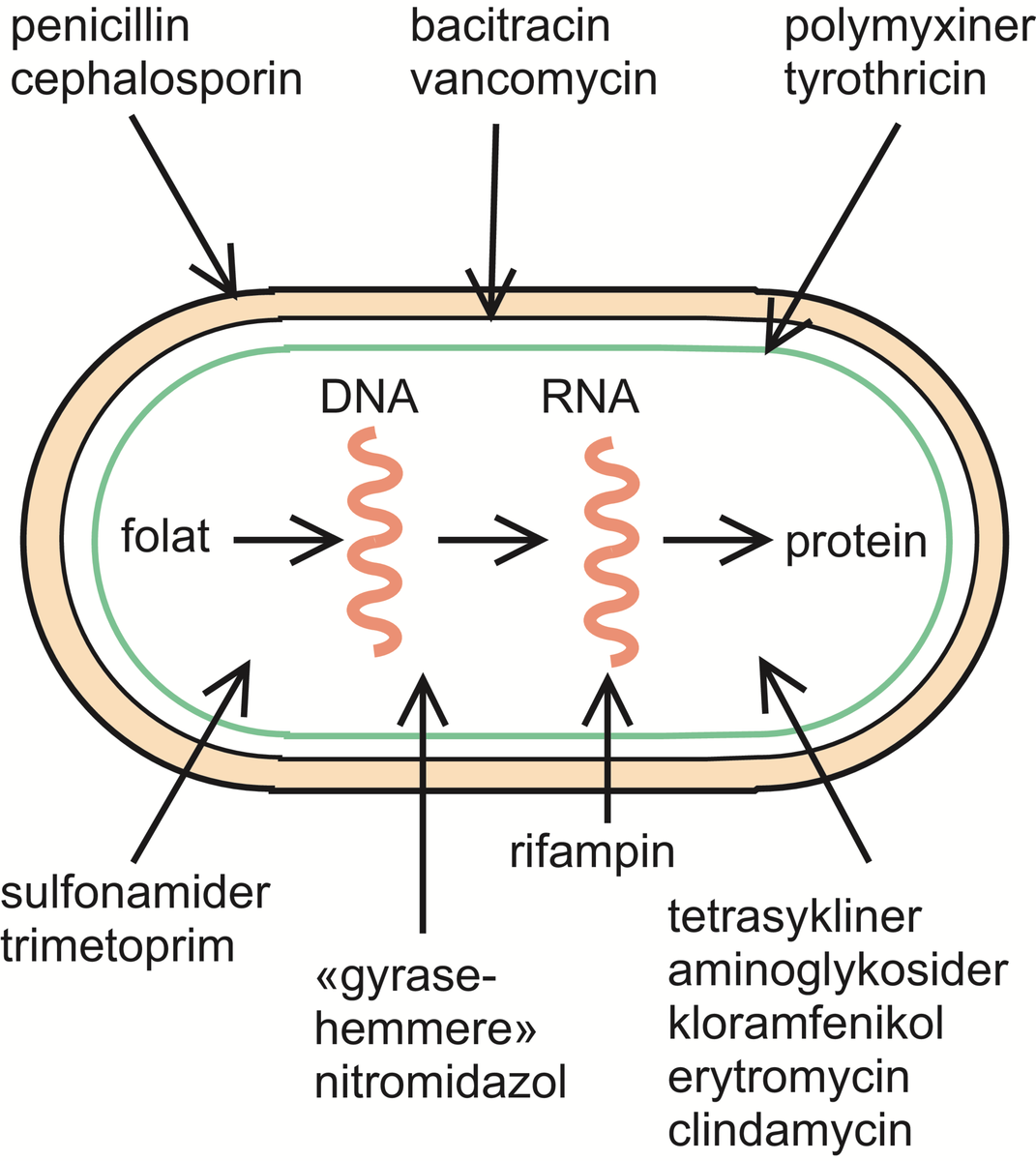
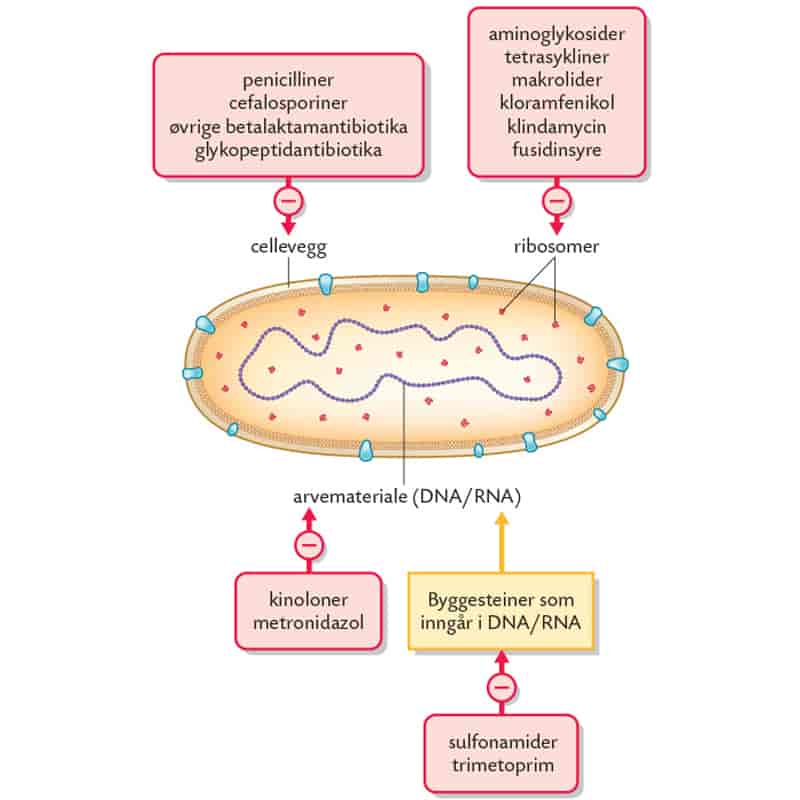
Antibiotika angriper bakterien på ulike måter, for eksempel ved å forstyrre dannelsen av celleveggen (penicillin), eller ved å hindre proteinsyntesen (kloramfenikol).





Kommentarer
Kommentarer til artikkelen blir synlig for alle. Ikke skriv inn sensitive opplysninger, for eksempel helseopplysninger. Fagansvarlig eller redaktør svarer når de kan. Det kan ta tid før du får svar.
Du må være logget inn for å kommentere.